Eritropoyesis
La eritropoyesis es el proceso de producción de glóbulos rojos (eritrocitos). Se estimula mediante la disminución de O2 en la circulación, detectada por los riñones, que entonces secretan la hormona eritropoyetina.[2] Esta hormona estimula la proliferación y diferenciación de los precursores de los glóbulos rojos, lo que activa el aumento de la eritropoyesis en los tejidos hematopoyéticos y, en última instancia, en la producción de glóbulos rojos. Por lo general, en las aves y los mamíferos (seres humanos incluidos) recién nacidos, esta se produce dentro de la médula ósea roja. En los fetos en desarrollo inicial, la eritropoyesis tiene lugar en las células mesodermales del saco vitelino. Al tercer o cuarto mes, la eritropoyesis se traslada al hígado.[3] Transcurridos siete meses, la eritropoyesis tiene lugar en la médula ósea. El aumento de la actividad física puede producir un aumento de la eritropoyesis.[4] Sin embargo, en humanos con ciertas enfermedades y en algunos animales, la eritropoyesis también puede tener lugar fuera de la médula ósea, en el bazo o en el hígado. Esta recibe el nombre de eritropoyesis extramedular.
La médula ósea de prácticamente todos los huesos produce glóbulos rojos hasta que una persona alcanza aproximadamente los cinco años de edad. La tibia y el fémur dejan de ser centros de hematopoyesis alrededor de los 25 años de edad; las vértebras, el esternón, la pelvis, las costillas y los huesos del cráneo siguen produciendo glóbulos rojos durante el resto de la vida.
Diferenciación de eritrocitos editar
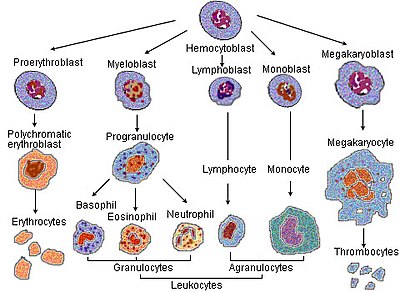
En el proceso de maduración del corpúsculo rojo, una célula sufre una serie de diferenciaciones. Las siguientes etapas de desarrollo se producen dentro de la médula ósea:
- un hemocitoblasto o célula madre hematopoyética multipotente, se convierte en
- un progenitor mieloide común o en una célula madre multipotente, y luego
- en una célula madre unipotente, después
- en un pronormoblasto, también comúnmente llamado proeritroblasto o rubriblasto, después,
- este se convierte en un normoblasto basófilo o temprano, también comúnmente llamado eritroblasto, después
- en un normoblasto policromófilo o intermedio, luego
- en un normoblasto ortocromático o tardío. En esta etapa, el núcleo es expulsado antes de que la célula se convierta en
- un reticulocito.
La célula se libera de la médula ósea después de la 7.ª etapa y, por lo tanto, en los glóbulos rojos de reciente circulación hay aproximadamente un 1 % de reticulocitos. Tras uno o dos días, estos últimos se convierten en "eritrocitos" o glóbulos rojos maduros.
Estas etapas se corresponden con aspectos específicos de la célula cuando se tiñen con la tinción de Wright y se examinan mediante microscopía óptica, y también se corresponden con otros cambios bioquímicos.
En el proceso de maduración, un pronormoblasto basofílico se convierte de una célula con un núcleo grande y un volumen de 900 fL a un disco enucleado con un volumen de 95 fL. En la etapa de reticulocitos, la célula ha extrudido su núcleo, pero todavía es capaz de producir hemoglobina.
La vitamina B12 (cobalamina) y la vitamina B9 (ácido fólico) son esenciales para la maduración y formación de los Glóbulos Rojos. La Vitamina B12 y B9 juegan un papel esencial en el proceso de división celular de la Eritropoyesis. La Vitamina B9 o ácido fólico es uno de los precursor del Tetrahidrofolato, el cual a su vez es el precursor de la Timidina, uno de los cuatro nucleótidos trifosfato que se utilizan en la síntesis de ADN en la célula. La Vitamina B12 es necesaria para la acción de la enzima Metionina Sintetasa, la cual cataliza la reacción de Ácido Fólico.[5] La carencia de cualquiera de las dos hace que la maduración fracase en el proceso de eritropoyesis, que se manifiesta clínicamente como reticulocitopenia, una cantidad anormalmente baja de reticulocitos.
Características observadas en los eritrocitos durante la eritropoyesis editar
A medida que maduran, cambian algunas características de los eritrocitos: El tamaño de la célula se reduce y la matriz citoplásmica aumenta en cantidad y la reacción de tinción del citoplasma cambia de azul a rojo rosado debido a la disminución de la cantidad de ARN y ADN . Inicialmente, el núcleo es de gran tamaño y contiene cromatina abierta. Pero a medida que los glóbulos rojos maduran el tamaño del núcleo disminuye y finalmente desaparecen con la condensación del material de la cromatina.[6]
Control de la eritropoyesis editar
Un ciclo de retroalimentación en el que interviene la eritropoyetina ayuda a regular el proceso de eritropoyesis de modo que, en fases que no pertenecen a una enfermedad, la producción de glóbulos rojos se equipara a la destrucción de glóbulos rojos y el número de glóbulos rojos es suficiente para mantener los niveles de oxígeno necesarios en los tejidos pero no tan altos como para causar lodo, trombosis o accidente cerebrovascular. La eritropoyetina se produce en el riñón y el hígado en respuesta a bajos niveles de oxígeno. Además, la eritropoyetina está relacionada con los glóbulos rojos en circulación: un número bajo de eritrocitos en circulación se corresponde con un nivel relativamente alto de eritropoyetina liberada, que estimula su producción en la médula ósea.[7][8]
Algunos estudios recientes también han demostrado que la hormona peptídica hepcidina puede desempeñar un papel importante en la regulación de la producción de hemoglobina y, por lo tanto, influir en la eritropoyesis. El hígado produce hepcidina. La hepcidina controla la absorción de hierro en el tracto gastrointestinal y la liberación de hierro del sistema fagocítico mononuclear. El hierro debe ser liberado de los macrófagos en la médula ósea para ser incorporado en el grupo hemo de la hemoglobina en los eritrocitos. Hay unidades que forman colonias y que las células siguen durante su formación. Estas células se denominan células comprometidas incluyendo las unidades formadoras de colonias de monocitos formadas por granulocitos.
La secreción de hepcidina es inhibida por otra hormona, eritroferrona, producida por eritroblastos en respuesta a eritropoyetina, e identificada en 2014.[9][10] Parece que esta vincula la eritropoyesis impulsada por la eritropoyetina con la movilización de hierro necesaria para la síntesis de la hemoglobina.
La pérdida de función del receptor de la eritropoyetina o JAK2 en las células de los ratones causa falla en la eritropoyesis, por lo que la producción de glóbulos rojos en los embriones y el crecimiento se interrumpen. Si no existiese una inhibición de la retroalimentación, como por ejemplo, la realizada por los supresores de proteínas de señalización (citoquinas) en el sistema, se produciría gigantismo en los ratones.[11][12]
Véase también editar
- Anemia: un trastorno caracterizado por contar con un nivel anormalmente bajo de hemoglobina funcional.
- Policitemia: un trastorno caracterizado por tener un nivel anormalmente alto de glóbulos rojos.
Referencias editar
- ↑ Le, Tao; Bhushan, Vikas; Vasan, Neil (2010). First Aid for the USMLE Step 1: 2010 20th Anniversary Edition. USA: The McGraw-Hill Companies, Inc. pp. 123. ISBN 978-0-07-163340-6.
- ↑ Sherwood, L, Klansman, H, Yancey, P: Animal Physiology, Brooks/Cole, Cengage Learning, 2005.
- ↑ Palis J; Segel GB (junio de 1998). «Developmental biology of erythropoiesis». Blood Rev. 12 (2): 106-14. PMID 9661799. doi:10.1016/S0268-960X(98)90022-4.
- ↑ Le, Tao; Bhushan, Vikas; Vasan, Neil (2010). First Aid for the USMLE Step 1: 2010 20th Anniversary Edition. USA: The McGraw-Hill Companies, Inc. pp. 124. ISBN 978-0-07-163340-6.
- ↑ Hugo Parrales (2017). «Fisiología de la Eritropoyesis». CerebroMedico.
- ↑ Textbook of Physiology by Dr. A. K. Jain reprint 2006-2007 3rd edition.
- ↑ Guyton, 2006, p. 422-424.
- ↑ Braunwald y Isselbacher, 1989, p. 1820-1822.
- ↑ Koury, M.J. «Erythroferrone: A Missing Link in Iron Regulation». The Hematologist. American Society of Hematology. Archivado desde el original el 28 de enero de 2019. Consultado el 26 de agosto de 2015.
- ↑ Kautz L; Jung G; Valore EV; Rivella S; Nemeth E; Ganz T (Jul 2014). «Identification of erythroferrone as an erythroid regulator of iron metabolism». Nature Genetics 46 (7): 678-84. PMC 4104984. PMID 24880340. doi:10.1038/ng.2996.
- ↑ Nicolas G; Bennoun M; Porteu A; Mativet S; Beaumont C; Grandchamp B; Sirito M; Sawadogo M; Kahn A; Vaulont S (abril de 2002). «Severe iron deficiency anemia in transgenic mice expressing liver hepcidin». Proc. Natl. Acad. Sci. U.S.A. 99 (7): 4596-601. PMC 123693. PMID 11930010. doi:10.1073/pnas.072632499.
- ↑ Michael Föller; Stephan M. Huber; Florian Lang (agosto de 2008). «Erythrocyte programmed cell death.». IUBMB Life 60 (10): 661-668. PMID 18720418. doi:10.1002/iub.106.
Bibliografía editar
- Guyton, Arthur C. (2006). Tratado de fisiología médica (11ª edición). Elsevier España S.A. ISBN 978-84-8174-926-7.
- Braunwald, Eugene; Isselbacher, Kurt J., eds. (1989) [1987]. Harrison's Principles of Internal Medicine [Principios de Medicina Interna] II (11ª (7ª en español) edición). México D.F.: Interamericana McGraw-Hill. ISBN 968-422-070-7.
Enlaces externos editar
- Wikimedia Commons alberga una categoría multimedia sobre Eritropoyesis.