Dolor torácico
El dolor torácico o dolor en el tórax es un síntoma dolor que puede estar asociado a enfermedades, generalmente es considerado una emergencia por motivo de la angina de pecho o del infarto de miocardio, enfermedades cardíacas a las que el dolor torácico puede asociarse. Cuando el dolor torácico no puede atribuirse a patologías del corazón, lo más recomendable para eliminar el dolor.
| Dolor torácico | ||
|---|---|---|
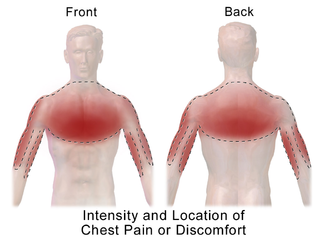 | ||
En resumen es un dolor o unas molestias en el pecho, normalmente en la parte delantera del pecho.[1] Se puede describir como agudo, amortecido, presión, pesadez o compresión.[2] Los síntomas asociados pueden incluir dolor en el hombro, el cuello, la mandíbula, el brazo o la parte superior del abdomen, junto con náuseas, sudoración o dificultad para respirar.[1][2] Puede dividirse en "dolor relacionado con el corazón" y "dolor no relacionado con el corazón".[1][3] Al dolor debido a un flujo sanguíneo insuficiente en el corazón se le llama angina de pecho.[4] Las personas con diabetes o mayores pueden tener síntomas menos claros.[2]
Las causas graves y relativamente frecuentes incluyen el síndrome coronario agudo como el infarto agudo de miocardio (31%), embolia pulmonar (2%), neumotórax, pericarditis (4%), disección aórtica (1%) y ruptura esofágica.[2] Otras causas comunes incluyen la enfermedad de reflujo gastroesofágico (30%), dolor muscular o esquelético (28%), neumonía (2%), herpes zóster (0,5%), pleuritis, trastornos traumáticos y de ansiedad.[2][5] La determinación de la causa del dolor en el pecho se basa en la historia clínica de una persona, un examen físico y otras pruebas médicas.[2] Alrededor del 3% de los ataques cardíacos, sin embargo, inicialmente se pierden.[1]
El tratamiento del dolor en el pecho se basa en la causa subyacente.[1] El tratamiento inicial a menudo incluye los medicamentos aspirina y nitroglicerina.[1][6] La respuesta al tratamiento no suele indicar si el dolor está relacionado con el corazón.[1] Cuando la causa no está clara, la persona puede derivarse para una evaluación posterior.[2]
El dolor torácico representa alrededor del 5% de los problemas que presentan en la sala de urgencias.[2] En Estados Unidos, unos 8 millones de personas acuden al servicio de urgencias con dolor en el pecho al año.[1] De éstos, cerca del 60% están ingresados en el hospital o en una unidad de observación.[1] El coste de las visitas de emergencia por dolor de pecho en Estados Unidos es de más de 8.000 millones de dólares anuales.[5] El dolor torácico representa aproximadamente el 0,5% de las visitas de los niños al servicio de urgencias.[7]
Sintomatología editar
El dolor torácico puede presentarse de distintas formas según el diagnóstico subyacente. El dolor en el pecho también puede variar de una persona a otra según la edad, el sexo, el peso y otras diferencias.[8] El dolor en el pecho puede presentarse como una sensación de pinchazo, ardor, dolor, agudo o como una presión en el pecho.[9][8] El dolor en el pecho también puede irradiar o moverse a otras zonas del cuerpo. Esto puede incluir el cuello, los brazos izquierdo o derecho, la columna cervical, la espalda y la parte superior del abdomen.[10] Otros síntomas asociados con dolor de pecho pueden incluir náuseas, vómitos, mareos, dificultad para respirar, ansiedad y sudoración.[9][8] El tipo, gravedad, duración y síntomas asociados del dolor en el pecho pueden ayudar a guiar el diagnóstico y el tratamiento posterior.
Etiología editar
Existen numerosas causas del dolor en el pecho, algunas extremadamente graves que amenazan la vida del paciente y otras menos graves, como es el caso de una patología gastroesofágica en el 42% de la muestra.[11]
En adultos, las causas más frecuentes de dolor torácico incluyen: gastrointestinal (42%), enfermedad de la arteria coronaria (31%), musculoesquelética (28%), pericarditis (4%) y embolia pulmonar (2%).[12] Otras causas menos frecuentes incluyen: neumonía, cáncer de pulmón y aneurismas aórticos.[12] Las causas psicogénicas del dolor en el pecho pueden incluir ataques de pánico ; sin embargo, éste es un diagnóstico de exclusión.[13]
En los niños, las causas más frecuentes de dolor en el pecho son los músculos esqueléticos (76-89%), el asma inducida por el ejercicio (4-12%), las enfermedades gastrointestinales (8%) y las causas psicogénicas ( 4%).[14] El dolor en el pecho en los niños también puede tener causas congénitas.
Cardiovascular editar
- Síndrome coronario agudo
- Angina estable o inestable
- Infarto de miocardio ("ataque de corazón"): las personas suelen quejarse de una sensación de presión o compresión sobre el pecho.[15] Otros síntomas asociados son: sudoración excesiva, náuseas, vómitos y debilidad.[15] El dolor torácico se asocia más frecuentemente con un infarto anterior debido al deterioro del ventricular izquierdo ; el infarto inferior se asocia más frecuentemente con náuseas, vómitos y sudoración excesiva debido a la irritación del nervio vago ; el infarto lateral se asocia con dolor en el brazo izquierdo.
- Angina de Prinzmetal : el dolor en el pecho es causado por un vasoespasmo coronario. Más frecuente en mujeres menores de 50 años. La persona suele quejarse de dolor en el pecho en reposo. Puede ocurrir a primera hora de la mañana que despierta a la persona del sueño.
- Consumo de cocaína : se sospecha de esta condición cuando una persona con poco o ningún riesgo de arteriosclerosis presenta dolor torácico no traumático. La ingestión de cocaína puede causar vasoconstricción de las arterias coronarias, produciendo así un dolor en el pecho similar a un ataque al corazón. Los síntomas pueden aparecer en una hora después del consumo de cocaína.
- Estenosis aórtica : esta condición se produce cuando la persona tiene una válvula bicúspide congénita subyacente, esclerosis aórtica o antecedentes de fiebre reumática. El dolor en el pecho suele ocurrir durante la actividad física. El síncopa es un síntoma tardío. También pueden presentarse signos y síntomas de insuficiencia cardíaca. En la auscultación, el ruido sistólico de eyección fuerte se puede escuchar mejor en el segundo espacio intercostal derecho y se irradia a la arteria carótida del cuello. La división del segundo sonido cardíaco se escucha en la estenosis severa.
- Miocardiopatía hipertrófica : es la hipertrofia del tabique interventricular que provoca la obstrucción del flujo de salida del ventrículo izquierdo. La disnea y el dolor de pecho se producen habitualmente durante las actividades diarias. A veces, puede ocurrir síncope (desmayos). En el examen físico, los hallazgos significativos incluyen: ruido sistólico fuerte y triple impulso apical palpable a causa del cuarto sonido cardíaco presistolico palpable.
- La disección aórtica se caracteriza por un fuerte dolor en el pecho que irradia la espalda. Normalmente se asocia con el síndrome de Marfan y la hipertensión. En la exploración, se puede escuchar ruido de insuficiencia aórtica con pulsos radiales desiguales.[16]
- Pericarditis : esta condición puede ser el resultado de una infección viral como el virus coxsackie y el ecovirus, la tuberculosis, la enfermedad autoinmune, la uremia y después de un infarto de miocardio (síndrome de Dressler). El dolor torácico a menudo es de naturaleza pleurítica (asociado a la respiración) que se agrava al estar tumbado y se alivia al sentarse hacia delante, a veces, acompañado de fiebre. En la auscultación, se puede escuchar el rozamiento pericárdico.
- Taponamiento cardíaco
- Arritmia : la fibrilación auricular y una serie de otras arritmias pueden causar dolor en el pecho.
- Miocarditis
- Síndrome de prolapso de la válvula mitral : las afectadas suelen ser mujeres delgadas que presentan un dolor torácico de calidad agudo, localizado en el ápice y aligerado cuando se estira. Otros síntomas incluyen: dificultad para respirar, fatiga y palpitaciones. En la auscultación, se puede escuchar un clic medio sistólico seguido de un murmullo sistólico tardío, más fuerte cuando la persona está de pie.
- Aneurisma aórtico
Respiratorio editar
- El asma es una enfermedad inflamatoria común a largo plazo de las vías respiratorias de los pulmones. Se caracteriza por síntomas variables y recurrentes, obstrucción reversible del flujo de aire y broncoespasmo. Los síntomas incluyen episodios de sibilancias, tos, opresión en el pecho y dificultad para respirar. El dolor en el pecho suele ocurrir durante una actividad intensa o un ejercicio intenso.
- Bronquitis
- Embolia pulmonar : los signos y síntomas habituales son dificultad para respirar, dolor pleurítico en el pecho, sangre en el esputo durante la tos e hinchazón de las extremidades inferiores. Los factores de riesgo incluyen: cirugía reciente, malignidad y estado postrado en cama. La fuente del émbolo proviene generalmente de la tromboembolía venosa.
- Neumonía[17]
- Hemotórax
- Neumotórax : los que tienen un mayor riesgo de desarrollar neumotórax son hombres fumadores altos y delgados que han sufrido enfermedades pulmonares subyacentes como el enfisema. Los afectados pueden tener un dolor torácico agudo que se irradia en el hombro del mismo lado. El examen físico reveló ausencia de sonidos respiratorios e hiperresonancia en el lado afectado del tórax.
- Pleuresía[17]
- Tuberculosis
- Traqueítis
- Cáncer de pulmón
Gastrointestinal editar
- Enfermedad por reflujo gastroesofágico : el dolor se agrava al estar tumbado o después de las comidas. Las personas pueden describir esto como un ardor de estómago. Además, también pueden quejarse de probar contenido amargo del estómago.[17]
- Acalasia, esófago cascanueces y otros trastornos de la motilidad del esófago
- Espasmo esofágico difuso : a diferencia del dolor cardíaco en el pecho, el dolor esofágico no está relacionado con la actividad. El dolor suele estar asociado con la deglución de agua caliente o fría.[17]
- Rotura esofágica : los afectados suelen quejarse de un dolor repentino, intenso y constante que comienza desde el cuello hasta la parte superior del abdomen. El dolor se agrava con la deglución. En el examen, se pueden notar hinchazón y crepitaciones del cuello debido al enfisema subcutáneo, ya que el aire libre entra desde el esófago al tejido subcutáneo.
- Esofagitis : Hay muchas causas de esofagitis. La esofagitis causada por Candida albicans se encuentra generalmente en pacientes con quimioterapia o VIH. Los medicamentos como los antiinflamatorios no esteroides y el alendronato pueden inducir esofagitis si no se traga correctamente.[17]
- Dispepsia funcional
- Hernia de hiato
- Esófago de martillo neumático (peristaltismo hipercontráctil): espasmo muscular esofágico intenso y de larga duración.[18][19]
- Colecistitis aguda : Se caracteriza por un signo de Murphy positivo donde la persona tiene un cese de la inhalación cuando el médico pone el dedo en la región subcostal derecha del abdomen.
- Pancreatitis aguda : antecedentes de consumo excesivo de alcohol, colelitiasis (piedras en la vesícula biliar) e hipertrigliceridemia son factores de riesgo de pancreatitis. Es un dolor constante y amortecido en la parte superior del abdomen.
- Úlcera péptica perforada : aparición repentina de dolor intenso en la parte superior del abdomen que después se transforma en peritonitis (inflamación de los tejidos que recubre los órganos abdominales).
- gastritis aguda[17]
Pared torácica editar
- Costocondritis o síndrome de Tietze : una inflamación de una unión costocondral. Cualquier movimiento o palpación del seno puede reproducir los síntomas.
- Problema del nervio espinal
- Fibromialgia
- Problemas de pared torácica
- Radiculopatía
- Síndrome de captura precordial : otra forma benigna e inofensiva de un dolor de pecho agudo y localizado que a menudo se confunde con una enfermedad cardíaca.
- Condiciones de mama
- Herpes zóster (zóster): generalmente se describe como una sensación de ardor en el pecho en una distribución unilateral del dermatoma. Sin embargo, el diagnóstico puede ser difícil para que el dolor suele aparecer antes de que la erupción característica sea visible.
- Tuberculosis
- Osteoartritis
- Enfermedad de Bornholm
- Fractura costal[17]
Psicológico editar
- Ataque de pánico : el dolor en el pecho es un síntoma común de los ataques de pánico, con hasta un 78% de las personas que describen dolor en el pecho con sus peores ataques de pánico.[20] El dolor torácico global es un síntoma de hasta un 48% de los ataques de pánico de inicio repentino y un 10% de los ataques de pánico de aparición paulatina.[20]
- Ansiedad[17]
- Depresión clínica
- Trastorno de somatización[17]
- Hipocondría
Otros editar
- Síndrome de hiperventilación (a menudo se presenta con dolor en el pecho y una sensación de hormigueo en la punta de los dedos y alrededor de la boca).
- Síndrome del opérculo torácico
- Síndrome de Da Costa
- Intoxicación por monóxido de carbono
- Sarcoidosis
- Intoxicación por plomo
- Prolapso del disco intervertebral
- Efecto adverso de determinados medicamentos
Enfoque diagnóstico editar
Historial clínico editar
Conocer los factores de riesgo de una persona puede resultar muy útil para determinar o descartar causas graves de dolor en el pecho. Por ejemplo, el ataque cardíaco y la disección de la aorta torácica son muy raros en individuos sanos menores de 30 años, pero significativamente más frecuentes en individuos con factores de riesgo significativos, tales como edad avanzada, tabaquismo, hipertensión, diabetes, antecedentes de enfermedad coronaria o ictus., antecedentes familiares positivos ( aterosclerosis prematura, trastornos del colesterol, infarto en edades tempranas) y otros factores de riesgo. El dolor torácico que se irradia a uno o ambos hombros o brazos, dolor torácico que se produce con la actividad física, dolor torácico asociado a náuseas o vómitos, dolor torácico acompañado de diáforesis o sudoración, o dolor torácico descrito como "presión ", tiene una mayor probabilidad de sufrir. estar relacionado con el síndrome coronario agudo, o un suministro inadecuado de sangre al músculo cardíaco, pero incluso sin estos síntomas, el dolor en el pecho puede ser un signo de síndrome coronario agudo.[21] Otras pistas de la historia pueden ayudar a reducir la sospecha de infarto de miocardio. Estos incluyen dolor torácico descrito como "agudo" o "puñal", dolor torácico de naturaleza posicional o pleurítica y dolor torácico que se puede reproducir con la palpación.[22][23] Sin embargo, se pueden presentar tanto síntomas atípicos como típicos del síndrome coronario agudo y, en general, una historia no es suficiente para descartar el diagnóstico de síndrome coronario agudo.[23] En algunos casos, el dolor en el pecho puede ni siquiera ser un síntoma de un evento cardíaco agudo. Se estima que el 33% de las personas con infarto de miocardio en Estados Unidos no presentan dolor en el pecho y tienen una mortalidad significativamente mayor como resultado del retraso del tratamiento.[24]
Examen físico editar
La historia clínica y la exploración física esmeradas son esenciales para separar las causas de enfermedad peligrosas de las triviales, y el manejo del dolor torácico se puede hacer en unidades especializadas (llamadas unidades de evaluación médica ) para concentrar las investigaciones. En ocasiones, los signos médicos invisibles dirigirán el diagnóstico hacia causas particulares, como el signo de Levine en la isquemia cardíaca.[25] Sin embargo, en el caso del síndrome coronario agudo, un tercer sonido del corazón, la diaforesis y la hipotensión son los resultados del examen físico más fuertemente asociados.[26] Sin embargo, estos signos son limitados en su valor pronóstico y diagnóstico.[27] Otros resultados del examen físico que sugieran dolor cardíaco en el pecho pueden incluir hipertensión, taquicardia, bradicardia y nuevos ruidos cardíacos.[27] El dolor torácico que se puede reproducir durante el examen físico con el contacto de la pared torácica es más indicativo de dolor torácico no cardíaco, pero todavía no puede descartar completamente el síndrome coronario agudo.[28] Por este motivo, por lo general, se requieren pruebas adicionales para establecer el diagnóstico.
En el servicio de urgencias, el abordaje típico del dolor torácico consiste en descartar las causas más peligrosas: infarto, embolia pulmonar, disección aórtica torácica, ruptura esofágica, neumotórax a tensión y taponamiento cardíaco. Mediante la eliminación o confirmación de las causas más graves, se puede realizar un diagnóstico del origen del dolor. A menudo, no se encontrará ninguna causa definitiva y se proporciona tranquilidad.[29]
Puntuación de riesgo editar
La puntuación del Registro global de eventos coronarios agudos y la trombosis en infarto de miocardio realizada en el momento del ingreso pueden ayudar a estratificar a las personas en grupos de riesgo bajo, intermedio y alto para el síndrome coronario agudo.[30] Sin embargo, estas puntuaciones no proporcionan directrices de gestión para las personas estratificadas por el riesgo.
La puntuación HEART, estratifica a las personas en grupos de bajo riesgo y de alto riesgo, y recomienda el alta o el ingreso en función de la puntuación.[30]
| Criterios | Valor en punton |
|---|---|
| Historial | |
| Muy sospechoso | +2 |
| Moderadamente sospechoso | +1 |
| Un poco sospechoso | 0 |
| ECG | |
| Depresión ST significativa | +2 |
| Perturbación inespecífica de la repolarización | +1 |
| Normal | 0 |
| Edad | |
| ≥ 65 | +2 |
| 45-65 | +1 |
| ≤ 45 | 0 |
| Riesgo* | |
| ≥ 3 factores de riesgo o antecedentes de enfermedad aterosclerótica | +2 |
| 1-2 factores de riesgo | +1 |
| No se conocen factores de riesgo | 0 |
| Troponina | |
| ≥ 3 × límite normal | +2 |
| 1-3 × límite normal | +1 |
| ≤ límite normal | 0 |
| * incluyen hipercolesterolemia, hipertensión, diabetes mellitus, tabaquismo, obesidad | |
Puntuación acumulada:
- 0-3 : 2,5% de riesgo de evento cardíaco adverso. El paciente puede ser dado de alta con seguimiento.
- 4-6 : 20,3% de riesgo de evento cardíaco adverso. Los pacientes deben ser ingresados en el hospital para tener tendencias de troponina y pruebas provocativas.
- ≥7 : 72,7% de riesgo de evento cardíaco adverso, lo que sugiere medidas invasivas tempranas con estos pacientes y una estrecha coordinación con la cardiología hospitalaria.
Si se sospecha de síndrome coronario agudo ("ataque cardíaco"), muchas personas son ingresadas brevemente para la observación, ECG secuenciales y la medida de las enzimas cardíacas en la sangre a lo largo del tiempo. En ocasiones, más pruebas de seguimiento pueden determinar la causa.
Pruebas médicas editar
En base a lo anterior, se pueden ordenar varias pruebas:[33]
- Un electrocardiograma (ECG)
- A menudo se hacen radiografía de tórax o radiografía de tórax
- La ecocardiografía puede ser útil en pacientes con enfermedad cardíaca conocida o disección aórtica[34][35]
- La tomografía computarizada se utiliza en el diagnóstico de la disección aórtica[35]
- Gammagrafía V/Q o angiografía pulmonar TC (cuando se sospecha una embolia pulmonar )[34]
- Análisis de sangre:
- Troponina I o T (para indicar daño al miocardio )
- Hemograma completo
- Electrolitos y función renal ( creatinina )
- Enzimas hepáticas
- Creatina cinasa (y fracción CK-MB en muchos hospitales)
- Dímero D (cuando la sospecha de embolia pulmonar está presente pero baja)
- lipasa sérica para excluir la pancreatitis aguda
Terapia editar
Varía según la causa subyacente que provoca el dolor y la etapa del cuidado.
Exámenes editar
El electrocardiograma de 12 derivaciones sirve para dar una primera indicación de si el corazón está implicado en la etiología del corazón. El ECG no debe considerarse definitivo, pues no son raros los falsos negativos, y debe confirmarse con exámenes de laboratorio ( mioglobulina, troponina y otros marcadores cardíacos).
Otros exámenes son la imaginería del tórax y los análisis de sangre.
Atención prehospitalaria editar
El dolor torácico es un síntoma común con el que se encuentran los servicios médicos de emergencia. La aspirina aumenta la supervivencia en personas con síndrome coronario agudo y es razonable que los despachadores de la EMS la recomienden en personas sin hemorragia grave reciente.[36] El oxígeno suplementario se utilizaba en el pasado para la mayoría de las personas con dolor en el pecho, pero no es necesario a menos que las saturaciones de oxígeno sean inferiores al 94% o haya signos de dificultad respiratoria.[37][36] Entonox es utilizado frecuentemente por el personal de EMS en el entorno prehospitalario.[38] Sin embargo, existen pocas evidencias sobre su eficacia.[36][39]
Atención hospitalaria editar
La atención hospitalaria del dolor de pecho comienza con el estudio inicial de los signos vitales, las vías respiratorias y la respiración de una persona y el nivel de conciencia.[40][41] Esto también puede incluir la conexión de derivaciones de ECG, monitores cardíacos, líneas intravenosas y otros dispositivos médicos, dependiendo de la evaluación inicial.[41] Tras la evaluación de la historia de una persona, los factores de riesgo, el examen físico, las pruebas de laboratorio y las imágenes, la gestión comienza en función de los diagnósticos sospechosos.[41] Según el diagnóstico, una persona puede ser colocada en la unidad de cuidados intensivos, ingresada en el hospital o tratada ambulatoriamente.[41] Para las personas con sospecha de dolor torácico cardíaco o síndrome coronario agudo, u otros diagnósticos emergentes como neumotórax, embolia pulmonar o disección aórtica, a menudo se recomienda el ingreso en el hospital para un tratamiento posterior.[41]
Atención ambulatoria editar
Para las personas con dolor de pecho no cardíaco, la terapia cognitivo-conductual puede ser útil de forma ambulatoria. Una revisión Cochrane de 2015 halló que la terapia cognitivo-conductual podría reducir la frecuencia de episodios de dolor en el pecho en los primeros tres meses después del tratamiento.[42] Para las personas con dolor en el pecho debido a la enfermedad de reflujo gastroesofágico, se ha demostrado que un inhibidor de la bomba de protones es el tratamiento más eficaz.[43] Sin embargo, se ha demostrado que el tratamiento con inhibidores de la bomba de protones no es mejor que el placebo en personas con dolor de pecho no cardíaco no causado por la enfermedad de reflujo gastroesofágico.[43] Para las causas músculo-esqueléticos del dolor en el pecho, la terapia de manipulación o la terapia quiropráctica, la acupuntura o una recomendación para aumentar el ejercicio se utilizan a menudo como tratamiento.[43] Los estudios han mostrado resultados contradictorios sobre la eficacia de estos tratamientos.[43] Se ha demostrado que una terapia combinada de fármacos antiinflamatorios no esteroides y terapia de manipulación con ejercicios en casa es más eficaz en el tratamiento del dolor torácico músculo-esquelético.[44]
Epidemiología editar
El dolor en el pecho es un problema de presentación común. El dolor torácico global es responsable de aproximadamente el 6% de todas las visitas al servicio de urgencias en Estados Unidos y es el motivo más común de ingreso hospitalario.[45] El dolor torácico también es muy común en las clínicas de atención primaria, representando el 1-3% de todas las visitas.[46] La tasa de visitas al servicio de urgencias en EE.UU. por dolor en el pecho disminuyó un 10% entre 1999 y 2008.[47] pero se observó un aumento posterior del 13% entre 2006 y 2011.[48] Se considera que menos del 20% de todos los casos de ingresos por dolor torácico se deben a una enfermedad de la arteria coronaria.[49] La tasa de dolor en el pecho como síntoma del síndrome coronario agudo varía entre las poblaciones en función de la edad, el sexo y las condiciones médicas previas.[50] Por lo general, las mujeres tienen más probabilidades que los hombres de presentarse sin dolor de pecho (49% vs. 38%) en casos de infarto de miocardio.[50]
Vacunación editar
Algunas vacunas pueden ser causantes de dolor torácico, en un bajo porcentaje de casos, como efecto secundario no deseado.
- La pericarditis y miocarditis pueden ser un efecto secundario raro de algunas vacunas como la vacuna contra la viruela.[51]
- Las vacunas de ARNm de Covid-19 se han asociado con pericarditis, pero la incidencia es muy rara en comparación con la incidencia de pericarditis en personas con Covid-19. La FDA y la Agencia Europea del Medicamento estiman el riesgo de pericarditis tras la vacuna contra la Covid-19 en 1 caso por cada 100.000 de los vacunados.[52][53] Se observó que el riesgo de pericarditis después de la vacunación contra la Covid-19 era mayor en hombres de entre 16 y 29 años y después de recibir la segunda dosis de la vacuna de ARNm Covid-19.[54][55]
Véase también editar
Referencias editar
- ↑ a b c d e f g h i Tintinalli, Judith E (2016). Tintinalli's emergency medicine: a comprehensive study guide (Eighth edición). New York: McGraw-Hill Education. p. 325–331. ISBN 978-0-07-179476-3. OCLC 915775025.
- ↑ a b c d e f g h Johnson, Ken (13 de marzo de 2019). StatPearls. PMID 29262011. Consultado el 22 de junio de 2019.
- ↑ Gastroenterology & Hepatology 3 (4). April 2007. p. 255–62. PMC 3099272. PMID 21960837.
- ↑ Alpert, Joseph S. (2005). Cardiology for the Primary Care Physician (en inglés). Springer Science & Business Media. p. 47. ISBN 9781573402125.
- ↑ a b BMC Medicine 11. November 2013. p. 239. PMC 4226211. PMID 24207111. doi:10.1186/1741-7015-11-239.
- ↑ Adams, James G. (2012). Emergency Medicine E-Book: Clinical Essentials (Expert Consult - Online and Print) (en inglés). Elsevier Health Sciences. p. 449. ISBN 9781455733941.
- ↑ The Medical Clinics of North America 94 (2). March 2010. p. 327–47. PMID 20380959. doi:10.1016/j.mcna.2010.01.004.
- ↑ a b c Tintinalli, Judith E (2016). Tintinalli's emergency medicine: a comprehensive study guide (Eighth edición). New York: McGraw-Hill Education. p. 325–331. ISBN 978-0-07-179476-3. OCLC 915775025.
- ↑ a b Marx, John A (2014). Rosen's Emergency Medicine: Concepts and Clinical Practice (Eighth edición). Philadelphia, PA: Elsevier/Saunders. ISBN 978-1-4557-0605-1. OCLC 853286850.
- ↑ Primary Care 40 (4). December 2013. p. 863–87, viii. PMID 24209723. doi:10.1016/j.pop.2013.08.007.
- ↑ Emergency Medicine Clinics of North America 27 (4). November 2009. p. 685–712, x. PMID 19932401. doi:10.1016/j.emc.2009.07.007.
- ↑ a b Mayo Clinic Proceedings 85 (3). March 2010. p. 284–99. PMC 2843115. PMID 20194155. doi:10.4065/mcp.2009.0560.
- ↑ Primary Care Companion to the Journal of Clinical Psychiatry 10 (5). 2008. p. 376–83. PMC 2629063. PMID 19158976. doi:10.4088/PCC.v10n0505.
- ↑ Baren, Jill M. (2008). Pediatric Emergency Medicine. Philadelphia: Saunders/Elsevier. p. 481. ISBN 978-1-4160-0087-7.
- ↑ a b Tintinalli, Judith E (2016). Tintinalli's emergency medicine: a comprehensive study guide (Eighth edición). New York: McGraw-Hill Education. p. 325–331. ISBN 978-0-07-179476-3. OCLC 915775025.
- ↑ JAMA 316 (7). August 2016. p. 754–63. PMID 27533160. doi:10.1001/jama.2016.10026.
- ↑ a b c d e f g h i Mayo Clinic Proceedings 85 (3). March 2010. p. 284–99. PMC 2843115. PMID 20194155. doi:10.4065/mcp.2009.0560.
- ↑ «NIH: Jackhammer esophagus Disorder Summary». U.S.A. National Institutes of Health, Genetic and Rare Diseases Information Center (GARD). Consultado el 29 de octubre de 2020.
- ↑ «Mayo Clinic: Chest Pain Symptoms & causes». U.S.A. Mayo Clinic: Chest Pain, Symptoms & causes. Consultado el 29 de octubre de 2020.
- ↑ a b Primary Care Companion to the Journal of Clinical Psychiatry 10 (5). 2008. p. 376–83. PMC 2629063. PMID 19158976. doi:10.4088/PCC.v10n0505.
- ↑ JAMA 294 (20). November 2005. p. 2623–9. PMID 16304077. doi:10.1001/jama.294.20.2623.
- ↑ JAMA 280 (14). October 1998. p. 1256–63. PMID 9786377. doi:10.1001/jama.280.14.1256.
- ↑ a b The Western Journal of Emergency Medicine 18 (4). June 2017. p. 752–760. PMC 5468083. PMID 28611898. doi:10.5811/westjem.2017.3.32666.
- ↑ JAMA 283 (24). June 2000. p. 3223–9. PMID 10866870. doi:10.1001/jama.283.24.3223.
- ↑ BMJ 311 (7021). 23 de diciembre de 1995. p. 1660–1. PMC 2539106. PMID 8541748. doi:10.1136/bmj.311.7021.1660.
- ↑ The American Journal of Medicine 117 (5). September 2004. p. 334–43. PMID 15336583. doi:10.1016/j.amjmed.2004.03.021.
- ↑ a b Marx, John A (2014). Rosen's Emergency Medicine: Concepts and Clinical Practice (Eighth edición). Philadelphia, PA: Elsevier/Saunders. ISBN 978-1-4557-0605-1. OCLC 853286850.
- ↑ Memórias do Instituto Oswaldo Cruz 108 (7). November 2013. p. 939–42. PMC 3970650. PMID 24141968. doi:10.1590/0074-0276130644.
- ↑ Emergency Medicine Clinics of North America 27 (4). November 2009. p. 685–712, x. PMID 19932401. doi:10.1016/j.emc.2009.07.007.
- ↑ a b Tintinalli, Judith E (2016). Tintinalli's emergency medicine: a comprehensive study guide (Eighth edición). New York: McGraw-Hill Education. p. 325–331. ISBN 978-0-07-179476-3. OCLC 915775025.
- ↑ International Journal of Cardiology 168 (3). October 2013. p. 2153–8. PMID 23465250. doi:10.1016/j.ijcard.2013.01.255.
- ↑ Netherlands Heart Journal 16 (6). June 2008. p. 191–6. PMC 2442661. PMID 18665203. doi:10.1007/BF03086144.
- ↑ CJEM 12 (2). March 2010. p. 128–34. PMID 20219160. doi:10.1017/S148180350001215X.
- ↑ a b Marx, John A (2014). Rosen's Emergency Medicine: Concepts and Clinical Practice (Eighth edición). Philadelphia, PA: Elsevier/Saunders. ISBN 978-1-4557-0605-1. OCLC 853286850.
- ↑ a b Archives of Internal Medicine 166 (13). July 2006. p. 1350–6. PMID 16831999. doi:10.1001/archinte.166.13.1350.
- ↑ a b c Circulation 122 (18 Suppl 3). November 2010. p. S787–817. PMID 20956226. doi:10.1161/CIRCULATIONAHA.110.971028.
- ↑ «Highlights of the 2010 AHA Guidelines for CPR and ECC». American Heart Association. Archivado desde el original el 29 de septiembre de 2018. Consultado el 14 de noviembre de 2022.
- ↑ Emergency Nurse 10 (9). February 2003. p. 15–9. PMID 12655961. doi:10.7748/en2003.02.10.9.15.c1090.
- ↑ «Entonox for the Treatment of Undiagnosed Chest Pain: Clinical Effectiveness and Guidelines». Canadian Agency for Drugs and Technologies in Health. Archivado desde el original el 29 de septiembre de 2011. Consultado el 12 de julio de 2011.
- ↑ Tintinalli, Judith E (2016). Tintinalli's emergency medicine: a comprehensive study guide (Eighth edición). New York: McGraw-Hill Education. p. 325–331. ISBN 978-0-07-179476-3. OCLC 915775025.
- ↑ a b c d e Marx, John A (2014). Rosen's Emergency Medicine: Concepts and Clinical Practice (Eighth edición). Philadelphia, PA: Elsevier/Saunders. ISBN 978-1-4557-0605-1. OCLC 853286850.
- ↑ The Cochrane Database of Systematic Reviews 2021 (6). June 2015. p. CD004101. PMC 6599861. PMID 26123045. doi:10.1002/14651858.cd004101.pub5.
- ↑ a b c d PLOS ONE 9 (8). 11 de agosto de 2014. p. e104722. Bibcode:2014PLoSO...9j4722B. PMC 4128723. PMID 25111147. doi:10.1371/journal.pone.0104722. Consultado el free.
- ↑ Primary Care 40 (4). December 2013. p. 863–87, viii. PMID 24209723. doi:10.1016/j.pop.2013.08.007.
- ↑ The Western Journal of Emergency Medicine 18 (4). June 2017. p. 752–760. PMC 5468083. PMID 28611898. doi:10.5811/westjem.2017.3.32666.
- ↑ The Medical Clinics of North America 94 (2). March 2010. p. 259–73. PMID 20380955. doi:10.1016/j.mcna.2010.01.007.
- ↑ «Products - Data Briefs - Number 43 - September 2010». www.cdc.gov. Consultado el 19 de enero de 2018.
- ↑ Agency for Healthcare Research and Quality, ed. (September 2014). «Trends in Emergency Department Visits, 2006-2011». HCUP Statistical Brief #179.
- ↑ Alimentary Pharmacology & Therapeutics 16 (7). July 2002. p. 1217–23. PMID 12144570. doi:10.1046/j.1365-2036.2002.01296.x.
- ↑ a b JAMA 283 (24). June 2000. p. 3223–9. PMID 10866870. doi:10.1001/jama.283.24.3223.
- ↑ BMJ Case Reports 2018. March 2018. PMC 5878341. PMID 29572367. doi:10.1136/bcr-2017-223523.
- ↑ Basso, Cristina (20 de octubre de 2022). New England Journal of Medicine 387 (16). p. 1488–1500. doi:10.1056/NEJMra2114478.
- ↑ Lancet Respir Med 10 (7). July 2022. p. 679–688. PMC 9000914. PMID 35421376. doi:10.1016/S2213-2600(22)00059-5.
- ↑ JAMA 327 (4). January 2022. p. 331–340. PMC 8790664. PMID 35076665. doi:10.1001/jama.2021.24110.
- ↑ New England Journal of Medicine 385 (23). 2 de diciembre de 2021. p. 2140–2149. doi:10.1056/NEJMoa2109730.
Enlaces externos editar
- «Chest Pain Causes, Symptoms, Diagnosis, Treatment, and Prevention on eMedicineHealth.com». emedicinehealth.com. 19 de mayo de 2006. Archivado desde el original el 22 de agosto de 2009.