Vitamina D
La vitamina D está representada por dos compuestos liposolubles: vitamina D3 (colecalciferol) y la vitamina D2 (ergocalciferol):
- La vitamina D3 es producida en la piel del ser humano y de otros animales, a partir del 7-deshidrocolesterol (derivado del colesterol) por acción de los rayos UVB (290-310 nm) de la luz solar.
- La vitamina D2 se produce en las plantas, en los hongos y en las levaduras por la irradiación solar a partir del ergosterol.
| Vitamina D | ||
|---|---|---|
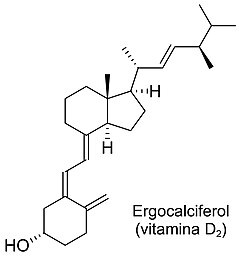 | ||
 | ||
| Identificadores | ||
| Número CAS | 1406-16-2 | |
Ambos compuestos de vitamina D son inactivos biológicamente. Al ser absorbidos, sufren una serie de transformaciones (metabolismo) para producir varios compuestos (sus metabolitos), que son los activos y responsables de las múltiples funciones de la vitamina D en el organismo.
El primer metabolito biológicamente activo es el 25-hidroxivitamina D [25(OH)D] (calcidiol), que se produce en el hígado a partir de ambas formas, vitamina D2 o D3, ya sea que provengan de los alimentos o la formada en la piel, de forma endógena. Uno de los metabolitos más importantes es el 1,25-(OH)2-D3 (calcitriol), producido en el riñón, mediante regulación, y de acción hormonal.[1][2]
Por lo menos algunos de los mecanismos de la acción de la vitamina D se ajustan al modelo clásico de una hormona esteroidea. El mantenimiento de la homeostasis de calcio y fósforo es el rol fisiológico más claro de la vitamina D, por lo que la función nutricional bien conocida es la que desempeña en el mantenimiento de huesos y dientes sanos, junto con los minerales esenciales calcio, fósforo y magnesio, cuya alteración produce lesiones en los huesos. Por eso es que las deficiencias de estos nutrientes, especialmente de la vitamina D y calcio, se asocian evidentemente con problemas esqueléticos tales como el raquitismo, la osteomalacia, la osteopenia y la osteoporosis. Sin embargo, en los últimos tiempos, al identificarse receptores celulares de los metabolitos de la vitamina D en 30 tipos de células diferentes (del sistema inmune, endocrino, neuromuscular, hematopoyético, piel y células tumorales), se ha reconocido que tiene muchas otras funciones no relacionadas con la homeostasis de calcio y fósforo, y que son muy importantes para el mantenimiento de la salud. Las funciones pueden agruparse como sigue:[cita requerida]
- Su función en el metabolismo del calcio y del fósforo para la integridad de huesos y dientes: en la absorción intestinal de calcio y parcialmente de fósforo, la reabsorción renal de calcio y fósforo, el recambio mineral óseo y la homeostasis de calcio y fósforo, esto último junto con las hormonas paratiroidea y calcitonina.
- Sus funciones en tejidos no calcificados.
- La que ocurre en tejidos diferentes a aquellos relacionados con la homeostasis de calcio (células beta pancreáticas, capa de Malpighi de la piel, células cerebrales específicas, pituitaria, músculo, glándula mamaria, células endocrinas del estómago, etcétera). Por eso se ha demostrado que tiene un papel importante en la regulación inmune, en la función endocrina del páncreas, en la piel, en la función muscular y en el desarrollo cerebral.
- Por medio de estas funciones se han observado ciertos efectos benéficos del consumo de vitamina D para la prevención o atenuación de algunas enfermedades como artritis reumatoidea, esclerosis múltiple, diabetes tipo 1, enfermedades inflamatorias de la piel, enfermedad inflamatoria intestinal (colitis ulcerosa, enfermedad de Crohn), diabetes tipo 2, enfermedades cardiovasculares y en ciertos tipos de cáncer (por ejemplo, cáncer de colon, de próstata, colorectal, de mama).(2)[3][4]
Debido a estas múltiples funciones muy importantes para la salud humana y al bajo consumo de alimentos ricos en vitamina D[5] (pescados grasos como el salmón o el atún, hígado de ternera, yema de huevo y hongos) se promueve la suplementación y/o la exposición cuidadosa o prudente a la luz solar (por los riesgos o daños que ocasiona la sobrexposición al Sol). Por lo descrito anteriormente, los valores de ingesta de referencia (DRI, por sus siglas en inglés) han aumentado en los últimos años, así como los valores diarios (VD para niños iguales o mayores a 4 años y adultos), que subieron de 400 UI (10 µg) a 800 UI (20 µg).[cita requerida]
Función
editarLa vitamina D tiene múltiples funciones. La más importante de ellas es la regulación de los niveles de calcio y fosfato a nivel renal, promoviendo la absorción intestinal de los mismos a partir de los alimentos y la reabsorción de calcio a nivel renal para disminuir las pérdidas por la orina. Además favorece la remodelación del hueso y su mineralización. Con esto contribuye a la formación ósea, siendo esencial para el desarrollo del esqueleto.[6]
Las sales cálcicas hacen posible la integridad estructural del esqueleto y son el principal componente mineral del hueso; La vitamina D actúa sobre las células del intestino delgado y favorece la absorción del calcio (Ca2+) y fosfato que después pasa los huesos. Por ello si la vitamina D falta los huesos tienden a desmineralizarse, debilitarse y curvarse, produciéndose malformaciones irreversibles: raquitismo en los niños y osteomalacia en los adultos que ya han completado su crecimiento óseo.[7]
Cuando el organismo necesita mayor cantidad de calcio, por ejemplo en los niños y adolescentes durante el periodo de crecimiento, dietas bajas en calcio, mujeres embarazadas y durante la lactancia, se produce un aumento en la síntesis de vitamina D por la piel que hace posible una mayor absorción de calcio a través del intestino.[8]
Gracias a este mismo proceso de mineralización en el que contribuye la vitamina D, también se asocia con un aumento en el volumen muscular, particularmente en el tejido muscular estriado o esquelético (encargado de movimientos voluntarios del organismo).[9]
Otra función de la vitamina D es inhibir la secreción de hormona paratiroidea (PTH). También actúa como modulador en el sistema inmune, promoviendo la transformación de monocitos en macrófagos. Por este motivo las personas con déficit de vitamina D son más susceptible a contraer determinadas enfermedades infecciosas como la tuberculosis, no obstante se ha observado que la hipervitaminosis también se asocia a una mayor propensión a contraer esta enfermedad.[10][11]
Recientemente, la revista 'CANCER', asociada con la American Cancer Society, ha declarado que la Vitamina D puede ayudar a prevenir un efecto secundario potenciado por la inmunoterapia contra el cáncer. Estos tratamientos, aunque han ayudado a muchos pacientes, también han causado efectos secundario como colitis (reacción inflamatoria en el colon). Según un estudio científico, tomar suplementos de Vitamina D podría reducir el riesgo de colitis en pacientes con cáncer.
Mecanismo de acción
editarRVD=Receptor de vitamina D.
RXR=Receptor X retinoide)
La forma activa de la vitamina D (calcitriol) penetra en la célula donde se une al receptor de vitamina D (RVD), también llamado VDR por las iniciales de su denominación en inglés (vitamin D receptor). Esta unión activa el receptor y se forma un complejo que penetra en el núcleo celular, donde actúa como un factor de transcripción que modula la expresión de determinados genes que codifican proteínas de transporte, como el TRPV6 y la calbindina. Estas proteínas de transporte están presentes en las células del intestino delgado y permiten la absorción del calcio procedente de los alimentos.[11][12]
Bioquímica y síntesis
editarCuando los rayos ultravioletas entran en contacto con la piel, el 7-dehidrocolesterol se transforma en colecalciferol (vitamina D3). El colecalciferol es en realidad una prohormona y no es biológicamente activo. Para activarse debe someterse a dos hidroxilaciones, la primera en el hígado formando 25-hidroxicolecalciferol (calcidiol) y la segunda en el riñón formando 1,25-dihidroxicolecalciferol, también llamada calcitriol, que es la forma activa.[13]
Formas
editarEn los alimentos la vitamina D se encuentra en dos formas: ergocalciferol o vitamina D2 y colecalciferol o vitamina D3. Tanto la vitamina D2 como la D3 que se obtienen de los alimentos debe hidroxilarse para transformarse en la forma activa y así cumplir su función.
La forma activa de la vitamina D es el 1,25-dihidroxicolecalciferol, también denominado calcitriol, que se sintetiza en los riñones a partir de la forma circulante en la sangre 25-hidroxicolecalciferol o calcidiol que a su vez se forma en el hígado a partir de vitamina D3 (colecalciferol).[2]
Fuentes de vitamina D
editarLa vitamina D que precisa el organismo procede de dos rutas: la síntesis en la piel mediante la transformación del 7-dehidrocolesterol en presencia de luz solar y la ingesta de alimentos que la contienen. En la especie humana la mayor parte de la vitamina D procede de la síntesis cutánea y una porción menor depende de los alimentos, tanto los de origen animal que contienen colecalciferol (vitamina D3) como los de origen vegetal que contienen ergocalciferol (vitamina D2).[14]
Fuentes alimentarias de vitamina D
editarEntre los alimentos que de forma natural contienen cantidades importantes de vitamina D se encuentran el aceite de hígado de bacalao y los pescados azules como el atún, salmón, caballa y sardina[15]. Cantidades menores aportan el hígado de ternera y la yema de huevo.[16] Los hongos o setas contienen cantidades apreciables de vitamina D2, dependiendo de la especie se han encontrados valores que oscilan entre 1 y 2500 UI/100 g en peso fresco. En general los hongos silvestres tienen cantidades más altas que los cultivados, por ello muchos agricultores han incorporado la aplicación de radiación ultravioleta artificial durante la producción, con lo que han conseguido que el nivel de vitamina D en los champiñones cultivados sea similar o superior al de los silvestres.[17]
En algunos países, alimentos como la leche, yogur, margarina, derivados grasos, cereales de desayuno y pan, son enriquecidos con vitamina D2 y/o vitamina D3, para minimizar el riesgo de deficiencia.[18] Los alimentos enriquecidos representan la mayor fuente de vitamina D en la dieta, ya que son pocos los alimentos que la contienen naturalmente en cantidades significativas. Un vaso de leche enriquecida con vitamina D proporciona la cuarta parte de las necesidades diarias para un adulto.
| Alimentos ricos en vitamina D | |
|---|---|
| Alimento | Contenido en vitamina D |
| Aceite de hígado de bacalao | 10 000 UI/100 ml |
| Bonito, arenque, atún frescos | 800 - 1000 UI/100 g |
| Caballa del atlántico fresca | 360 UI/100 g |
| Boquerón, sardina, salmón frescos | 280 - 320 UI/100 g |
| Conservas de atún, caballa, sardinas en aceite | 220 - 330 UI/100 g |
| Langostino | 720 UI/100 g |
| Hígado de pollo | 80 UI/100 g |
| Hígado de ternera | 15 - 50 UI/100 g |
| Leche no enriquecida | 3- 40 UI/100 g |
| Mantequilla no enriquecida | 30 - 32 UI/100 g |
| Yogur no enriquecido | 2.4 UI/100 g |
| Queso manchego viejo | 80 UI/100 g |
| Queso de bola | 7.2 UI/100 g |
| Champiñones expuestos 30 minutos al sol | 400 UI/100 g.[19] |
| Aportes dietéticos recomendados de vitamina D según edad | |
|---|---|
| Edad | Aporte dietético recomendado[20] |
| 0-6 meses | 400 UI día |
| 6-12 meses | 400 UI día |
| 1-3 años | 600 UI día |
| 4-8 años | 600 UI día |
| 9-70 años | 600 UI día |
| > 70 años | 800 UI día |
Vitamina D, piel y luz solar
editarEn la población general la piel es la principal fuente de vitamina D, estimándose que más del 95% de los depósitos corporales provienen de la síntesis cutánea durante la exposición a la luz solar. Un adulto con piel de color blanco cuando se expone a la luz del sol o a una lámpara de rayos ultravioleta produce 1 ng de vitamina D3 por cm² de piel.[14] Estas cifras son menores en ancianos y en personas con piel de color oscuro.
Se estima que la exposición solar de 5-15 minutos/día en cara y brazos durante la primavera, verano y otoño es capaz de mantener los depósitos de la vitamina en niveles adecuados. La exposición prolongada o en grandes zonas del organismo no ha demostrado la producción en exceso de colecalciferol a niveles capaces de causar intoxicación. Esto es debido a que durante la exposición solar parte de la previtamina D3 se isomeriza a varios fotoproductos que tienen escasa actividad en el metabolismo calcio-fósforo.
El color de la epidermis dado por la melanina presente en los melanocitos es una forma de protección que filtra los excesos de radiación UV particularmente intensa en las zonas intertropicales, en donde por presión evolutiva hay un predominio natural de pigmentaciones oscuras de la piel. Sin embargo en las zonas comprendidas entre los trópicos y los círculos polares la radiación UV del Sol al ser más baja ha significado una presión evolutiva como para que surgieran grupos poblacionales (hace unos cuarenta mil años) con piel de color claro.
Déficit
editarEl déficit de vitamina D ocasiona disminución de la mineralización ósea, conduciendo a enfermedades en los huesos, tales como raquitismo en niños y osteomalacia en adultos. El raquitismo provoca diversos síntomas, entre ellos crecimiento deficiente, retraso en el crecimiento de los dientes, debilidad, cráneo ablandado en los niños y deformidades óseas irreversibles.[2] Por otra parte, el déficit de vitamina D en los adultos provoca osteomalacia y es uno de los factores que puede contribuir a la aparición de osteoporosis y sus complicaciones como la fractura de cadera, importante causa de mortalidad y discapacidad en ancianos.[2] Algunas investigaciones sin confirmar indican que el déficit de vitamina D puede estar vinculado a la merma de la función cognitiva[21] y al cáncer de colon.
Causas
editarEl déficit de vitamina D puede ser consecuencia del consumo de una dieta no equilibrada, una inadecuada exposición solar o por enfermedades que limiten su absorción, o condiciones que limiten la conversión de Vitamina D en metabolitos activos, tales como alteraciones en hígado o riñón, o raramente por algunas enfermedades hereditarias.[22][6]
Las principales causas que provocan el déficit de vitamina D incluyen un aporte insuficiente a través de la alimentación, una insuficiente exposición solar, una enfermedad celíaca no diagnosticada ni tratada o resecciones gástricas o del intestino delgado.[23]
Entre los factores que disminuyen la exposición a los rayos ultravioleta de la radiación solar y por tanto la síntesis de vitamina D en la piel, se encuentran: la estación del año, la latitud geográfica, el tiempo atmosférico, el humo, la contaminación y los protectores solares[15]. Por este motivo es importante que aquellos individuos con exposición solar limitada, incluyan fuentes adecuadas de vitamina D en la dieta (600 IU).
Raquitismo hereditario vitamina D resistente
editarEs una rara enfermedad hereditaria. Se caracteriza porque existe resistencia a la acción de la vitamina D que por lo tanto no puede cumplir su función. Existen dos subtipos, el I se debe a una mutación que altera la estructura de la enzima 1-alfa-hidroxilasa, el tipo II está causada por una mutación en el gen que codifica el receptor intracelular de la vitamina D.[24]
Prevención del déficit de vitamina D en adultos y ancianos
editarLas personas mayores de 50 años son las que tienen mayor riesgo de presentar un déficit de vitamina D. La capacidad de la piel para sintetizar vitamina D3, decrece con la edad. Los riñones son los encargados de transformar la vitamina D en su forma activa (calcitriol); por ello, en caso de insuficiencia renal puede ser necesario un aporte medicinal de calcitriol.
Los requerimientos de vitamina D se incrementan con la edad, mientras que la capacidad para convertir 7-dehidrocolesterol a provitamina D3 disminuye.[25] Además, la capacidad renal para convertir calcidiol en calcitriol también disminuye con la edad, lo que indica la necesidad de incrementar la suplementación en ancianos. Con base a esto, un consenso concluyó que para prevenir de forma óptima las fracturas osteoporóticas se recomiendan concentraciones de calcidiol en sangre mayores de 30 ng/ml, lo cual es equivalente a 75 nmol/L.
Los individuos obesos pueden tener niveles disminuidos de vitamina D en sangre, probablemente por una biodisponibilidad reducida, por lo que pueden estar en riesgo de déficit. En algunos pacientes a quienes se les ha extraído la glándula paratiroides o que sufren hipoparatiroidismo, se recomienda administrar dosis terapéuticas de vitamina D para mantener adecuados los niveles sanguíneos de calcio.[26] Pacientes con enfermedad hepática crónica o malabsorción intestinal, también pueden requerir dosis altas de vitamina D.
El uso de protectores solares con factor de protección (SPF) de 8, inhibe más del 95% de producción de la vitamina D en la piel, por lo que existe riesgo de déficit.[27][28]
Prevención del déficit de vitamina D en la infancia
editarLa leche materna cuenta con escasa cantidad de vitamina D, por ello los niños de menos de un año que se alimentan únicamente con leche materna precisan suplementos de vitamina D. Los preparados para lactancia artificial contienen alrededor de 400 UI/litro de vitamina D, por ello aquellos niños de menos de un año que reciben lactancia artificial deben tomar un suplemento de vitamina D hasta que alcancen una ingesta de un litro de preparado lácteo al día.[29] La preparación de vitamina D más comúnmente disponible es la vitamina D3 o colecalciferol, 40 Unidades Internacionales de vitamina D3 equivalen a 1 μg, es decir 0.001 mg.
Después del periodo de lactancia todos aquellos niños y adolescentes que presenten riesgo de déficit de vitamina D, tanto por alimentación deficitaria como por falta de exposición solar, deben recibir suplementos diarios de 400 UI de vitamina D.[29]
La Asociación Americana de Pediatría, aconseja la suplementación con 200 UI/día de vitamina D para recién nacidos. La Sociedad Pediátrica Canadiense recomienda que todos los bebés alimentados exclusivamente con lactancia materna, reciban un suplemento de 400 UI/día, asimismo todos los niños que vivan más allá de los 55 grados de latitud, deben recibir suplementos de vitamina D en los meses de octubre hasta abril en el hemisferio norte, o de abril a septiembre en el hemisferio sur ya que en dichos periodos la radiación solar es muy escasa.[30]
Vitamina D y COVID-19
editarDesde los primeros momentos de la pandemia , algunos artículos ya iban informando de la asociación del déficit de vit. D con la gravedad y la mortalidad de los paciente con COVID-19, recientemente, se han publicado dos artículos que inciden sobre dicha asociación , con razón de momios para mortalidad de 3,87 (1,30-11,55 IC 95%).[31][32]
Niveles recomendados de vitamina D en sangre
editarEl mejor procedimiento para determinar la cantidad de vitamina D en el organismo consiste en medir la concentración en el plasma sanguíneo de 25 hidroxicolecalciferol. El valor obtenido indica si los depósitos son normales. En general se aceptan los siguientes valores como referencia:[33][4]
- Valores tóxicos. Por encima de 150 ng/mL.
- Valores recomendables. Entre 30-60 ng/mL (75-150 nmol/L).
- Insuficiencia relativa. Entre 21-29 ng/mL (52-72 nmol/L).
- Insuficiencia de vitamina D. Corresponde a valores en sangre de 15-20 ng/mL (37,5-50 nmol/L)
- Déficit de vitamina D. Corresponde a valores en sangre de entre 5-15 ng/mL (12,5-37,5 nmol/L). Estas cifras se pueden asociar a raquitismo en la infancia u osteomalacia en el adulto.
- Déficit severo. Por debajo de 5 ng/mL.
Intoxicación por vitamina D
editarLa vitamina D se almacena en el cuerpo humano como calcidiol (25(OH) D) y es distribuida ampliamente por todo el organismo, teniendo una vida media de entre 20 y 29 días.[34] Sin embargo, la síntesis de la forma bioactiva es finamente regulada y la toxicidad usualmente solo ocurre a dosis excesivas.[35] Aún no se ha establecido una dosis exacta de vitamina D que se considere segura a largo plazo; sin embargo, consumos diarios cercanos a 60 μg (2400 UI) en adultos sanos parecen no tener efectos perjudiciales.[34]
Causas
editarLa intoxicación por vitamina D no está provocada por excesiva exposición a la luz solar o por la ingesta de alimentos que de forma natural la contienen. Generalmente se debe a preparados farmacológicos que se administran a dosis erróneas o durante periodos de tiempo demasiado prolongados. También por automedicación de productos vitamínicos que se venden libremente sin necesidad de receta médica.[36]
Síntomas
editarLa intoxicación por vitamina D provoca elevación del nivel normal de calcio en sangre (hipercalcemia) y se acompaña de diferentes síntomas, entre ellos náuseas y vómitos, dolor abdominal, diarrea, dolor óseo, trastornos mentales, sed intensa y eliminación de gran cantidad de orina (poliuria).
Los niveles de calcio elevados en la sangre provocan depósitos de calcio en el riñón (nefrocalcinosis) que pueden dañar gravemente la función renal. Finalmente cuando la hipercalcemia es extrema se desencadenan trastornos en el ritmo del corazón (arritmia) y en los casos más graves coma y muerte.[37]
Tratamiento
editarLos cuadros de toxicidad se tratan suspendiendo la suplementación y restringiendo la ingesta de calcio. Si la toxicidad es severa el paciente necesita hospitalización. En algunos casos el daño renal es irreversible.[6]
Vitamina D en otras enfermedades
editarPapel en el sistema inmunitario
editarLa forma activa de la vitamina D (calcitriol) tiene efectos sobre el sistema inmunitario al unirse al receptor de vitamina D (RVD), el cual está presente en el citoplasma de la mayoría de las células, incluyendo las células inmunitarias de respuesta innata y adaptativa. El RVD se expresa en monocitos y macrófagos activados, células dendríticas, células NK, linfocitos T y linfocitos B. Además, se ha observado que al activarse el RVD, este tiene una potente función antiproliferativa, pro-diferenciativa e inmunomoduladora, por lo que tiene efectos inmunosupresores e inmunoestimuladores.[38]
Papel en la prevención del cáncer
editarSe ha comprobado que el calcitriol induce en algunos casos la muerte de células cancerosas in vitro e in vivo. Aunque la actividad anticancerígena de la vitamina D no está totalmente dilucidada, se piensa que estos efectos son mediados a través de los receptores de vitamina D que se expresan en las células cancerígenas y podrían relacionarse con su capacidad inmunomoduladora. No está recomendada la administración de suplementos de vitamina D con la finalidad de prevenir el cáncer o tratar de modificar su evolución, pues los estudios que se han realizado no han dado resultados concluyentes.[34][39]
A inicios de 2024, científicos del Instituto Francis Crick, el Instituto Nacional del Cáncer (NCI) de los Institutos Nacionales de Salud (NIH) de Estados Unidos y la Universidad de Aalborg en Dinamarca han realizado un descubrimiento significativo sobre la relación entre la vitamina D y la inmunidad contra el cáncer.[40]
En un estudio publicado en la revista Science, los investigadores demostraron que una dieta rica en vitamina D puede mejorar la resistencia inmune de los ratones a los cánceres trasplantados experimentalmente y potenciar las respuestas a los tratamientos de inmunoterapia. Este hallazgo también se verificó mediante la eliminación genética de una proteína que se une a la vitamina D en la sangre, evitando así su acceso a los tejidos.
De manera inesperada, el equipo identificó que la vitamina D ejerce su efecto sobre las células epiteliales del intestino, incrementando la población de una bacteria específica llamada Bacteroides fragilis. Esta bacteria mejoró la inmunidad de los ratones contra el cáncer, ya que los tumores trasplantados mostraron un crecimiento reducido. Sin embargo, los investigadores aún no han determinado el mecanismo exacto de cómo se produce esta mejora inmunológica.
Así y todo, plantearse una dieta rica en vitamina D, podría ser una buena estrategia en la prevención del cáncer y la mejora de la respuesta inmunitaria.
Prevención de las enfermedades cardiovasculares
editarLos suplementos de vitamina D no disminuyen el riesgo de accidente cerebrovascular, infarto agudo de miocardio o cardiopatía isquémica, por lo que no deben tomarse para prevenir estas situaciones.[41] Tampoco tienen acción sobre la presión arterial.[42]
Diabetes y enfermedades autoinmunitarias
editarAunque existen algunos estudios que apuntan el posible papel de la vitamina D en la prevención de la diabetes mellitus, demencia y diversas enfermedades autoinmunitarias como la esclerosis múltiple y la artritis reumatoide, no se ha establecido una clara asociación causa-efecto, por lo que no está recomendado tomar suplementos de vitamina D en ausencia de déficit para intentar prevenir o curar estas enfermedades.[29]
Depresión
editarLa fisiología de la vitamina D se solapa con la fisiopatología de la depresión. Existen receptores de la vitamina D en áreas clave del cerebro; y la vitamina D juega un papel en los ritmos circadianos y el sueño, afecta a los glucocorticoides.
Análogos
editarLos análogos de la vitamina D son sustancias sintéticas derivadas de esta que tienen algunas propiedades diferentes.[43]
- Calcipotriol. Es un análogo sintético que tiene la particularidad de ser entre 100 y 200 veces menos activo que la vitamina D en elevar la concentración de calcio en sangre. Se utiliza como terapéutica tópica en algunas enfermedades de la piel, entre ellas la psoriasis.[44]
- Tacalcitol. Análogo que inhibe la hiperproliferación de queratinocitos de la piel y se utiliza en el tratamiento de la psoriasis.
- Alfacalcidol. Análogo de la vitamina D usado como suplemento en humanos y como aditivo en alimento para aves.
- Doxercalciferol. Se emplea como medicamento para tratar a personas con enfermedad renal grave que presentan niveles elevados de hormona paratiroidea.
- Paracalcitiol. Se emplea como medicamentos por su acción similar a la del doxercalciferol.
Historia
editarLos trabajos pioneros en aislar vitamina D y determinar su papel en el raquitismo se llevaron a cabo por Edward Mellanby entre 1918 y 1920. En el año 1922, Elmer Mc Collum realizó experimentos en los que destruyó la vitamina A presente en un preparado de aceite de hígado de bacalao y posteriormente lo administró a niños afectados de raquitismo, observando que mejoraban de la afección, por ello determinó que existía una sustancia distinta a la vitamina A que producía esta acción y propuso denominarla vitamina D, para diferenciarla de las vitaminas A, B y C que eran las entonces conocidas.[45] En 1930 se identificó en el laboratorio del profesor Adolf Otto Reinhold Windaus de la Universidad de Göttingen la estructura química de la vitamina D.
Véase también
editarEnlaces externos
editar- Hipovitaminosis D: una visión desde la clínica y la biología molecular.
- María H. Bascuñana: VitaminaDos. Disfruta de unidades más saludable gracias a la vitamina D. Alienta, Barcelona 2022, ISBN 978-84-1344-167-2
Referencias
editar- ↑ Funciones plenamente reconocidas de nutrientes. Vitamina D. Autores: Bárbara Santarosa, Lígia Araújo. International Life Sciences Institute Do Brasil, 2015. Consultado el 20 de septiembre de 2018.
- ↑ a b c d Lieberman, Shari (2007). The REAL Vitamin and Mineral Book. Penguin Group. pp. 93-99.
- ↑ Influencia de la vitamina D en la salud humana. Actualización. Acta Bioquím Clín Latinoam 2014; 48 (3): 329-37. Consultado el 26 de septiembre de 2018
- ↑ a b Vitamina D y su creciente interés en el laboratorio clínico. Archivado el 16 de agosto de 2016 en Wayback Machine. Consultado el 20 de septiembre de 2018.
- ↑ «¿Qué alimentos contienen más vitamina D? - PharmaSalud.net». Consultado el 1 de diciembre de 2021.
- ↑ a b c Vitamin D: The Merck Manual of Diagnosis and Therapy. Last full review/revisión April 2007 by Larry E. Johnson, MD, PhD.
- ↑ Dietary Supplement Fact Sheet: Vitamin D. National Institutes of Health. Archived from the original on 2007-09-10. Retrieved on 2007-09-10.
- ↑ Vitamin D: production, metabolism, and mechanism of actio. Archivado el 28 de septiembre de 2018 en Wayback Machine. American Society for Bone and Mineral Research, 2008.
- ↑ «La vitamina D fortalece la masa muscular». Salud y Medicinas. Consultado el 3 de junio de 2020.
- ↑ Papel de la vitamina D en la infección con Mycobacterium tuberculosis: Evidencias en torno a su papel protector. Autores: Fernando Hernández Sánchez, María Teresa Herrera Barrios, Martha Torres Rojas. Neumol Cir Torax, Vol. 70 - Núm. 4:252-260, octubre-diciembre 2011. Consultado el 27 de septiembre de 2018
- ↑ a b Los polimorfismos del gen del receptor de la vitamina D (VDR) modulan la respuesta a la vitamina D de forma tejido específica. REEMO, vol. 16. Núm. 1. Enero 2007. Páginas 1-27. DOI: 10.1016/S1132-8460(07)73498-0
- ↑ La vitamina D y el raquitismo. Archivado el 30 de septiembre de 2018 en Wayback Machine. Autores: F. Santos, B. Amil, O. Pérez. Consultado el 30 de septiembre de 2018.
- ↑ Bringhurst, FR; Demay MB (2012). «Bone and Mineral Metabolism in Health and Disease». Harrison's Principles of Internal Medicine (18). Consultado el 1 de mayo de 2012.
- ↑ a b Metabolismo, fuentes endógenas y exógenas de vitamina D. Autores: M. Valero Zanuya, F. Hawkins Carranza. REEMO, Vol. 16. Núm. 4, julio 2007, páginas 63-84. Consultado el 20 de septiembre de 2018
- ↑ a b Saludissimo (19 de julio de 2022). «Vitamina D: Todo Lo Que Debe Saber Sobre La Vitamina Del Sol - Saludissimo». Consultado el 18 de septiembre de 2022.
- ↑ «Cómo tomar sol para absorber vitamina D». Salud y Medicinas. Consultado el 3 de junio de 2020.
- ↑ Propiedades nutricionales y saludables de los hongos. Autor: Irene Roncero Ramos. Centro tecnológico de investigación del champiñón de la Rioja, enero de 2015. Consultado el 3 de octubre de 2018.
- ↑ Nowson C, Margerison C (2002). "Vitamin D intake and vitamin D status of Australians". Med J Aust 177 (3): 149-52. PMID 12149085.
- ↑ Vitamina D por encima del año de vida, ¿es necesaria o está de moda?. Curso de Actualización Pediatría 2018. Madrid: Lúa Ediciones 3.0; 2018. p. 17-30
- ↑ Recomendaciones de vitamina D para la población general. Endocrinología, Diabétes y Nutrición, Vol. 64. Núm. S1, marzo 2017, páginas 1-30.
- ↑ Cf. Diane Welland, cit.
- ↑ Your guide to understanding vitamin D Archivado el 30 de junio de 2014 en Wayback Machine.. Vitamin D Council, United States, 2013. Consultado el 6 de octubre de 2018.
- ↑ Palermo NE, Holick MF (2014). «Vitamin D, bone health, and other health benefits in pediatric patients». J Pediatr Rehabil Med (Revisión) 7 (2): 179-92. PMID 25096870. doi:10.3233/PRM-140287.
- ↑ Rickets: Not a Disease of the Past. Am Fam Physician. 2006 Aug 15;74(4):619-626. Consultado el 30 de septiembre de 2018
- ↑ "Low vitamin D levels linked to poor physical performance in older adults", EurekAlert, April 23 2007. Retrieved on 2007-04-24. 18.^ a b Heaney RP (2004). "Functional indices of vitamin D status and ramifications of vitamin D deficiency Full Text". Am J Clin Nutr 80 (6 Suppl): 1706S-9S.
- ↑ Holick MF (2005). «The vitamin D epidemic and its health consequences.» J Nutr 135 (11): 2739S-48S.
- ↑ Holick MF (2004). "Sunlight and vitamin D for bone health and prevention of autoimmune diseases, cancers, and cardiovascular disease". American Journal of Clinical Nutrition Full Text 80 (6): 1678S-1688S.
- ↑ Sayre, Robert M.; John C. Dowdy (2007). "Darkness at Noon: Sunscreens and Vitamin D3". Photochemistry and Photobiology 83 (2): 459. doi:10.1562/2006-06-29-RC-956.
- ↑ a b c Vitamina D evidencias y controversias. Eskualdeko Farmakoterapi Informazioa. Volumen 20, n.º 2, 2012. Consultado el 2 de octubre de 2018.
- ↑ Canadian mothers and babies don't get enough vitamin D 2007 Canadian Paediatric Society Recommendation.
- ↑ De Smet, Dieter; De Smet, Kristof; Herroelen, Pauline; et al. (11 de febrero de 2021). «Serum 25(OH)Level on Hospital Admission Associated With COVI-19 Stage and Mortality». Am J Clin Pathol 155 (3): 381-388. PMID 33236114. doi:10.1093/ajcp/aqaa252.
- ↑ Merzon, Eugene; Tworowski, Dimitry; Gorohovski, Alessandro; et al (septiembre 2020). «Low plasm 25(OH) vitamin D levels is associated with increased risk of COVID-19 ingection:an Isarael population-based study». FEB J. 287 (17): 3693 - 3702. PMID 32700398. doi:10.111/febs.15495. Consultado el 13 de abril de 2021.
- ↑ Luz E. Tavera-Mendoza y John H. White (2008). «La vitamina solar». Investigación y Ciencia. enero: 14-21.
- ↑ a b c Vitamin D The Physicians Desk Reference. 2006 Thompson Healthcare.
- ↑ RODENTICIDES, source: Journal of Veterinary Medicine, archives, vol. 27, May, 1998. IPM Of Alaska, Solving Pest Problems Sensibly. Retrieved on 2006-07-07.
- ↑ Recomendaciones de ingesta de calcio y vitamina D: posicionamiento del Comité de Nutrición de la Asociación Española de Pediatría. Autores: Martínez Suárez, J.M. Moreno Villares, J. Dalmau Serra y Comité de Nutrición de la Asociación EspaÑola de Pediatría. Consultado el 25 de septiembre de 2018
- ↑ Intoxicación con vitamina D: Dosis, presentación clínica y abordaje terapéutico. Autor: Gustavo Giachetto. Boletín farmacológico, volumen 8, n.º 1, julio 2017. Consultado el 20 de septiembre de 2018.
- ↑ Noncalcemic Actions of Vitamin D Receptor Ligands. Nagpal Sunil, Songqing Naand and Radhakrishnan Rathnachalam (2005). Endocrine Reviews 26 (5): 662-687.
- ↑ Ross AC, Taylor CL, Yaktine AL, Del Valle HB (2011). Dietary Reference Intakes for Calcium and Vitamin D. Washington, D.C: National Academies Press. ISBN 0-309-16394-3.
- ↑ «The Francis Crick Institute». www.crick.ac.uk. Consultado el 5 de agosto de 2024.
- ↑ Bolland MJ, Grey A, Gamble GD, Reid IR (abril de 2014). «The effect of vitamin D supplementation on skeletal, vascular, or cancer outcomes: a trial sequential meta-analysis». The Lancet Diabetes & Endocrinology (Meta-analysis) 2 (4): 307-20. PMID 24703049. doi:10.1016/S2213-8587(13)70212-2.
- ↑ Beveridge LA, Struthers AD, Khan F, Jorde R, Scragg R, Macdonald HM, Alvarez JA, Boxer RS, Dalbeni A, Gepner AD, Isbel NM, Larsen T, Nagpal J, Petchey WG, Stricker H, Strobel F, Tangpricha V, Toxqui L, Vaquero MP, Wamberg L, Zittermann A, Witham MD (May 2015). «Effect of Vitamin D Supplementation on Blood Pressure: A Systematic Review and Meta-analysis Incorporating Individual Patient Data». JAMA Internal Medicine 175 (5): 745-54. PMID 25775274. doi:10.1001/jamainternmed.2015.0237.
- ↑ The future of vitamin D analogs Front Physiol. 2014; 5: 122. Consultado el 12 de octubre de 2018.
- ↑ Vitamina D y sus derivados. Act Terap Dermatol, 2006. Consultado el 9 de octubre de 2018
- ↑ Breve historia de las vitaminas. Revista Médica Sanitas 16 (3): 142-145, 2013. Consultado el 24 de septiembre de 2018.
Bibliografía
- DeLuca H.F. 2004. Overview of general physiologic features and functions of vitamin D. Am J Clin Nutr; 80(suppl):1689S–96S.
- Brannon et al. 2008. Overview of the conference “Vitamin D and Health in the 21st Century: an Update”. Am J Clin Nutr; 88(suppl):483S–90S.